Placenta
Placenta
La
valutazione ecografica della placenta può essere fatta a partire dalla 10a settimana
di gestazione quando si presenta come un'area iperecogena adiacente a parte
della parete del sacco gestazionale. Normalmente nel corso del I trimestre,
come riportato nelle Linee Guida delle SIEOG, l'esame ecografico si limita alla
valutazione della corionicità e amnionicità.
Nel
II trimestre, a partire dalla 14a-15a settimana di gestazione, la placenta può
essere facilmente visualizzata come un'area ipoecogena, più o meno estesa, che
protrude in cavità amniotica e raggiunge, a termine di gravidanza, un peso di
circa 500-600 grammi.
Lo
studio della placenta deve comprendere: forma, dimensioni, ecostruttura, localizzazione, aderenza.
Una placenta normale ha una forma discoidale con un diametro di 15-20 cm.
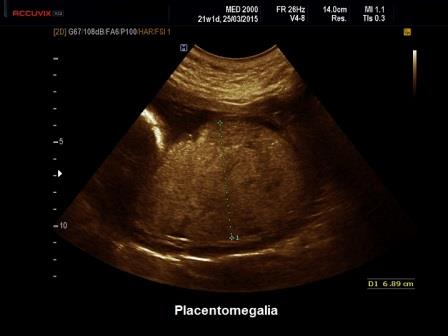
Il normale spessore della placenta viene calcolato considerando che la placenta cresce di spessore di circa 1 mm. a settimana. Un aumento di spessore della placenta si diagnostica se lo spessore della placenta supera i 4 cm. nel corso del II trimestre e i 6 cm. nel corso del III trimestre (Norton ME et al. Callen Ultr Obst Gyn 19:685-715. Elsevier 2017)
Una
diminuzione dello spessore placentare può essere un segno di restrizione della
crescita fetale o un marcatore di un feto piccolo per l'età gestazionale o
ancora può aversi in caso di polidramnios (il polidramnios può accompagnarsi
anche ad un aumento di spessore della placenta).
Un aumento di spessore della placenta (Placentomegalia) può riconoscere varie cause che vengono distinte in due categorie in base alla ecostruttura:
- placentomegalia ad ecostruttura omogenea: diabete gestazionale, anemia, idrope, infezioni, raramente le aneuploidie;
- placentomegalia ad ecostruttura eterogenea: triploidie, emorragia placentare, infezioni, sindrome di Beckwith-Wiedemann, displasia mesenchimale placentare.
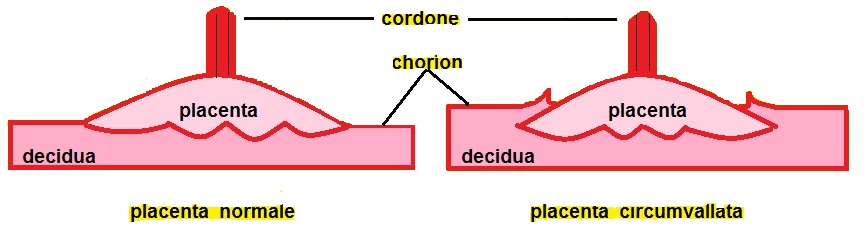
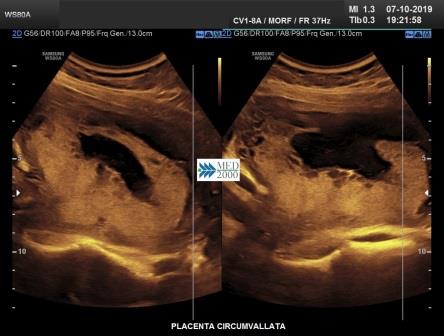
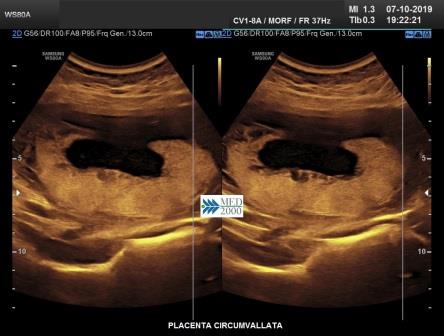
La
Placenta circumvallata è una patologia che si verifica in circa l' 1% di tutte le gravidanze, dovuta probabilmente ad un impianto più profondo della placenta nella decidua che comporta una discrepanza tra dimensioni del piatto coriale e la base di impianto della placenta. Di conseguenza le membrane corioamniotiche non si inseriscono sul bordo della placenta ma più verso il centro ripiegando su se stesse fino a formare il caratteristico margine circonferenziale arrotolato "tipo cornicione della pizza". Ecograficamente il margine placentare arrotolato che si estende tra i due margini placentari appena al disopra della superficie della placenta appare come una spessa area lineare di echi che attraversa la superficie della placenta assumendo, in sezione trasversa, un "aspetto a mensola". Tale aspetto può simulare una sinechia ma a differenza della placenta circumvallata la sinechia si estende in senso antero-posteriore attraverso la cavità uterina e non ha alcuna relazione con la posizione della placenta, elementi questi che consentono di porre una corretta diagnosi differenziale. La placenta circumvallata può associarsi ad una più alta incidenza di complicanze perinatali come la nascita pretermine, rottura prematura delle membrane (PROM), distacco di placenta.
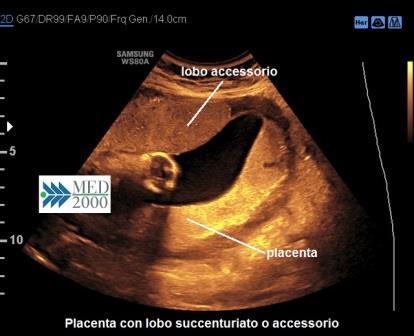
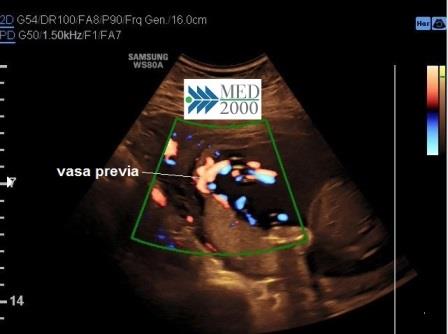
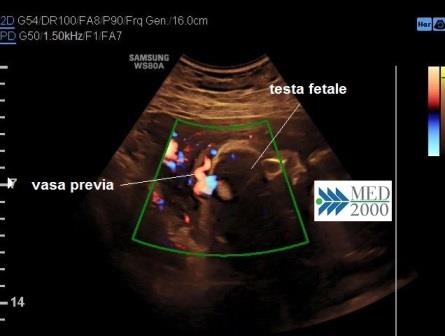
La Placenta con lobo
succenturiato o accessorio è una condizione riscontrabile in
circa il 5% delle gravidanze, rilevabile all'ecografia come un'area distinta di
tessuto placentare che non presenta continuità con la placenta. Una complicanza
grave di questa particolare anomalia placentare può essere la presenza di Vasa
Previa, condizione che si può verificare quando i vasi ombelicali che
raggiungono il lobo succenturiato incrociano l'Orifizio Uterino Interno. Si ha
inoltre una maggiore incidenza di infarto placentare e di inserzione
velamentosa del funicolo.
Le Calcificazioni placentari rappresentano, a fine gravidanza, un aspetto maturativo normale. Se compaiono più precocemente possono essere legate a ipertensione materna, preeclampsia, IUGR, fumo di sigaretta.
Le lesioni cistiche o ipoecogene placentari si osservano frequentemente dopo la 25a settimana di gestazione e spesso non rivestono importanza clinica in quanto non è dimostrato che abbiano effetti sulla funzionalità placentare e sulla salute del feto.
Le anomalie vascolari della placenta sono rappresentate da :
Infarto: non è distinguibile all'ecografia in quanto si tratta di lesioni isoecogene rispetto al tessuto placentare adiacente;
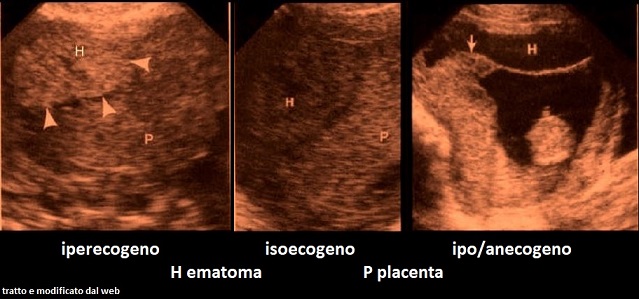
Emorragie: l'aspetto ecografico dei quadri emorragici interessanti la placenta è diverso a seconda della localizzazione:
- la trombosi massiva subcoriale, dovuta ad un trombo che tende a separare il corion dal tessuto villoso, si manifesta ecograficamente come una massa ipoecogena o cistica che solleva e deforma la superficie fetale della placenta;
- l'ematoma subcoriale o marginale si localizza al margine laterale della placenta e nella maggior parte dei casi si verifica quando la placenta è bassa; può associarsi ad aborto e travaglio prematuro ma nella maggior parte dei casi è di scarso significato;
- l'ematoma sottoamniotico nella gran parte dei casi ha scarse conseguenze per il feto; raramente può accompagnarsi a restrizione della crescita fetale e ad emorragie materno-fetali;
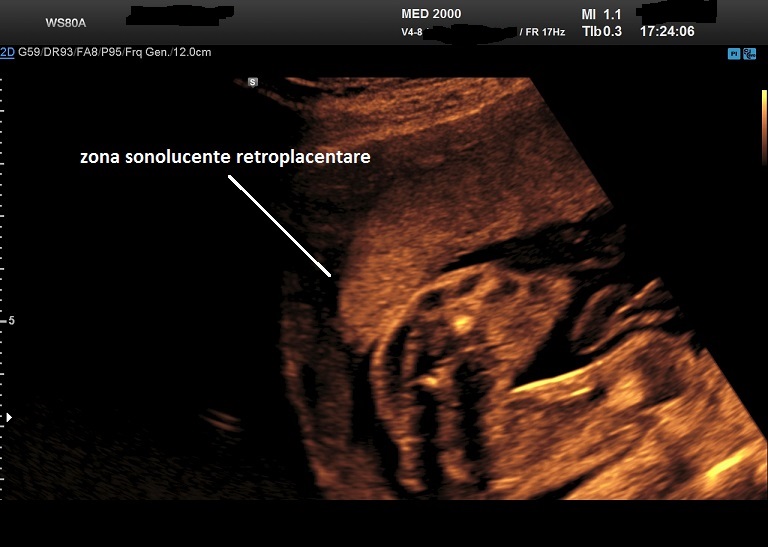
- gli ematomi retroplacentari sono probabilmente dovuti alla rottura di un'arteriola deciduale con conseguente sanguinamento che separa la placenta dalla parete uterina; la diagnosi si basa sulla corretta osservazione del cosiddetto complesso ipoecogeno retroplacentare che appare composto dai vasi uteroplacentari e dal miometrio; tale area presenta uno spessore di circa 1-2 cm.; se lo spessore di quest'area è aumentato bisogna considerare la possibilità di una emorragia retroplacentare che deve essere differenziata da una contrazione focale del miometrio o dalla presenza di un mioma.
- scomparsa della zona deciduale interposta fra placenta e miometrio
- aderenza anomala al miometrio
- trofoblasto a diretto contatto con il miometrio
- invasione dei villi nel miometrio
- invasione totale del miometrio fino alla sierosa
- assenza della zona sonolucente retroplacentare
- assottigliamento o discontinuità dell'interfaccia iperecogena sierosa-vescica
- presenza di aree esofitiche focali che invadono la vescica
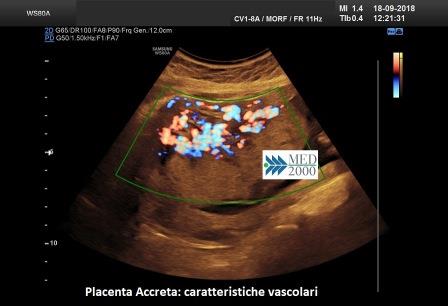
- lacune placentari anomale
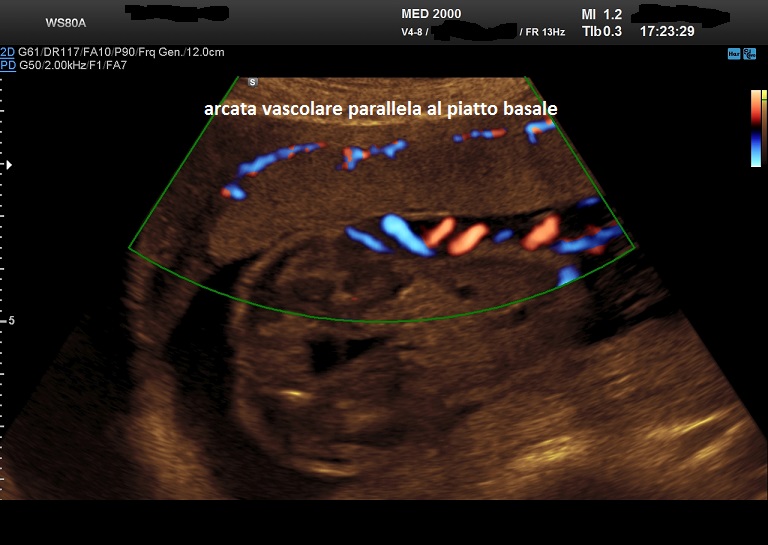
- l'arcata vascolare normalmente parallela al piatto basale perde questa caratteristica
- presenza di lacune vascolari placentari con flusso turbolento (velocità di picco sistolico > 15 cm./sec.)
- vascolarizzazione intraplacentare irregolare con vasi tortuosi confluenti
- ipervascolarizzazione dell'interfaccia sierosa-vescica
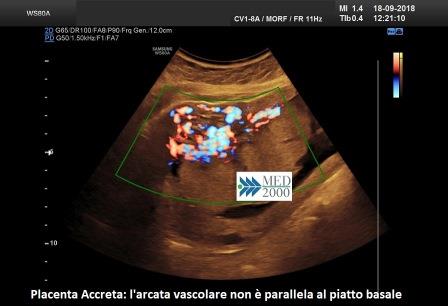
- numerosi vasi che attraversano la zona di giunzione sierosa-vescica
- ipervascolarità
- vasi a decorso irregolare
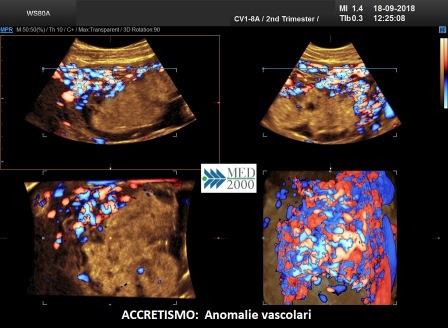
- perdita della zona sonolucente tra placenta e miometrio
- discontinuità zona iperecogena utero-vescica
- lacune placentari
- irregolarità del flusso intraplacentare con vasi tortuosi confluenti
- ipervascolarizzazione interfaccia utero-vescicale
Bibliografia
Borrelli AL et al. Medicina dell'età
prenatale. Springer. 25:
472-476. 2008
Calì G., Giambanco L., Puccio G., Forlani F. Morbidly adherent placenta:
evaluation of ultrasound diagnostic criteria and differentiation of placenta
accreta from percreta. Ultrasound Obstet Gynecol 2013; 41:406-412
Mantoni M.: Ultrasound signs in threatened abortion and their prognostic
significance. Obstet Gynecol 65:471, 1985
Nyberg DA, Mack LA, Benedetti TJ, et al. Placental abruption and placental hemorrhage: correlation of sonographic
findings with fetal outcome. Radiology 164:357,1987
Royal College of Obstetricians and
Gynaecologists, Green-Tpo Guidline no.27, jennary 2011 - Placenta praevia
accreta and vasa previa: diagnosis and management.
Aggiornamenti
- Patologie Genetiche dello Scheletro
Sono elencate tutte le 436 Displasie Scheletriche con la... - Consigli per l'utilizzo del software diagnosi in Diagnosi...
Consigli per l'utilizzo del software diagnosi in Diagnosi... - TERMINI DI USO DEL PORTALE WEB med2000eco e Software...
TERMINI DI USO DEL PORTALE WEB med2000eco e Software...